Влияние ЛС на течение и исходы беременности остается одной из наименее изученных областей клинической фармакологии. Сведения о безопасности для человека, недостаточны для 80 % ЛС (по международным непатентованным названиям), имеющихся на современном фармацевтическом рынке [4]. Существует немало ЛС, которые потенциально опасны для плода, их действие может проявляться при наличии определенных факторов риска. В этой связи важно при назначении таких лекарств беременным женщинам очень серьезно подходить к оценке соотношения риска и пользы [7]. К настоящему времени накоплен значительный опыт, свидетельствующий о том, что практически любое лекарственное средство, назначенное беременной, в той или иной степени проникает через плаценту и многие из ЛС могут оказывать неблагоприятное воздействие на развивающийся плод и новорожденного [6]. ЛС, назначенные роженице в пренатальный период, непосредственно предшествующий родам, могут изменить течение родов и снизить адаптивные возможности новорожденного. Сразу после рождения на печень новорожденного падает очень большая нагрузка, поскольку он лишается детоксицирующего действия плаценты, а собственные ферментативные возможности печени еще весьма ограничены. Следовательно, препараты, назначенные беременной в последние дни перед родами, непосредственно во время родов, оказывают длительное действие на новорожденного [5]. Одним из вариантов оценки реальной практики назначения лекарственной терапии беременным являются фармакоэпидемиологические исследования, которые позволяют отслеживать ситуацию с назначением лекарств, оценивать их безопасность и соответствие имеющимся международным и национальным стандартам или рекомендациям, а также информировать врачей о результатах исследования в короткие сроки [2]. Первоочередной мерой профилактики риска следует считать предоставление работникам здравоохранения и населению полной и достоверной информации о лекарственных средствах, необходимой для обеспечения безопасной и эффективной терапии во время беременности. К сожалению, информация, предоставляемая фармацевтическими фирмами, часто бывает неполной и противоречивой. Нередко фирмы включают в информацию о лекарстве стандартную малоинформативную фразу, которая гласит о том, что «безопасность лекарств при использовании во время беременности не установлена». Преодоление этого недостатка в подаче информации может сыграть большую роль в обеспечении безопасного лечения [1].
Цель исследования – изучение особенностей применения лекарственных средств у беременных, госпитализированных в стационары Республики Северная Осетия – Алания, в третьем триместре беременности.
Материалы и методы исследования
Проведено ретроспективное описательное фармакоэпидемиологическое исследование по выборке из 134 историй болезни беременных женщин, поступивших в стационары РСО-А за 2012 г. с угрозой прерывания беременности.
Для внесения данных была разработана индивидуальная регистрационная карта беременной, в которой отражались демографические данные, срок беременности, диагноз, а также все ЛС, назначенные беременной за период госпитализации, с указанием пути введения, режима дозирования и длительности применения. ЛС кодировались в соответствии с Анатомической терапевтической химической классификацией (АТС), рекомендованной ВОЗ. Категории безопасности ЛС присваивались в соответствии с классификацией риска по FDA [3]. Работа была одобрена комитетом по этике при ГБОУ ВПО СОГМА Минздрава России.
Результаты исследования и их обсуждение
Проанализированы 134 медицинские карты беременных женщин в возрасте – 26,7 ± 5,67 лет, из них у 49 (36,6 %) эта беременность была первой, у 36 (26,9 %) – второй, у 24 (17,9 %) – третьей, у 16 (11,9 %) – четвертой, у 6 (4,5 %) – пятой, у 3 (2,2 %) женщин это были шестая, седьмая и девятая беременности соответственно. Для большинства женщин – 84 (62,7 %), предстоящие роды были первыми, для 38 (28,4 %) – вторыми, 10 (7,5 %) – третьими, 2 (1,5 %) – четвертыми. 13 (9,7 %) женщин имели в анамнезе 1–2 самопроизвольных аборта; 12 женщины (8,9 %) – от 1 до 5 медицинских абортов, у 3 (2,2 %) женщин акушерский анамнез был отягощен антенатальной гибелью плода.
Соматический анамнез у 35 (26,1 %) беременных был отягощен экстрагенитальными заболеваниями: у 11 (31,4 %) имелась патология со стороны сердечно – сосудистой системы (ССС) (наиболее часто – вегето-сосудистая дистония), у 8 (22,9 %) – эндокринной системы (чаще всего – ожирение), у 7 (20 %) беременных – встречались заболевания мочевыводящих путей (наиболее часто – хронический пиелонефрит), у 12 (34,3 %) – заболевания пищеварительного тракта (чаще всего – хронический гастрит и холецистит), заболевания ЛОР органов и органов дыхания встречались у 2 (5,7 %) беременных, у 4 (11,4 %) женщин встречались инфекции, передающиеся половым путем: гарднереллез 1 случай, уреаплазмоз 2 случая и 1 случай сочетания уреаплазмоза и гарднереллеза.
Осложнения гестационного периода имелись у всех женщин: у 131 (97,8 %) – угроза прерывания беременности, у 34 (26 %) – анемия, у 46 (35,1 %) – внутриутробная гипоксия плода и фетоплацентарная недостаточность, у 10 (7,6 %) – водянка беременных, у 2/1 (1,5/0,8 %) – многоводие/маловодие, у 14 (10,7 %) нефропатия беременных и 1 (0,8 %) случай ‒ преэклампсия беременных.
В результате изучения медицинских карт беременных установлено, что лекарственная терапия применялась в 100 % случаев. Среднее количество ЛС, назначенных беременной женщине за период госпитализации, составило 8,3 ± 2,9 (от 2 до 17 наименований). Обращает на себя внимание тот факт, что только в 37 (27,6 %) случаев беременным назначается менее 5 лекарственных средств одновременно, при этом 63 (47 %) женщин получали за период госпитализации одновременно от 6 до 10 ЛС, 28 (20,9 %) – от 11 до 15 ЛС и 6 (4,5 %) – 16–17 ЛС. Всего изучено 1114 назначений ЛС. В 655 (58,8 %) случаях ЛС назначались парентерально, 409 (36,7 %) – внутрь и в 50 (4,5 %) случаях местно. Для лечения беременных применялись 73 различных наименования ЛС из 32 АТС групп.
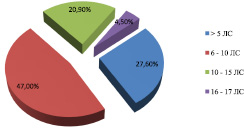
Рис. 1. Количество одновременно назначенных лекарственных средств беременным женщинам в III триместре беременности
Наиболее часто, исходя из полученных данных, назначались сердечно-сосудистые средства – (17,8 %), средства, действующие на нервную систему (15,1 %), препараты для лечения заболеваний ЖКТ – (12,3 %), системные антибиотики – (10,9 %), витамины (8,2 % назначений), плазмозамещающие и перфузионные растворы – (6,8 %), антианемические препараты (6,8 %), иммуномодуляторы – (2,7 %), системные ГКС – (2,7 %).
Согласно классификации FDA, из общего количества ЛС к категории А относились – 9,6 % препаратов (такие как сорбифер, дюфалак, виферон), категория В – 13,7 % (цефалоспорины, курантил), категория С – 12,3 % (дипроспан, аскорбиновая кислота, эуфиллин), категория D – 5,5 % (атенолол, карбамазепин) и 58,9 % составили ЛС с неустановленным риском для беременных (кокарбоксилаза, милдронат, актовегин, эссенциале и др.).
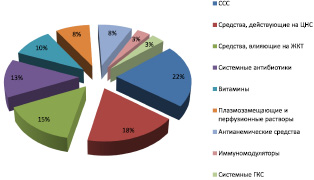
Рис. 2. Структура назначения лекарственных средств беременным женщинам в III триместре беременности по классификации АТХ
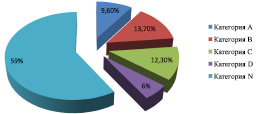
Рис. 3. Распределение лекарственных средств, назначенных беременным женщинам в III триместре беременности, по категориям безопасности
Выводы
Анализ результатов исследования показал, что частота использования лекарственных средств, при беременности чрезвычайно высока – 72,4 % женщин получали более 5 ЛС за период госпитализации. При этом серьезную проблему представляет не только количество одновременно назначаемых беременным женщинам ЛС, но и структура назначений – 76,7 % рекомендованных врачами для лечения во втором триместре лекарственных средств относились к категории C, D и средствам с неизвестными последствиями применения и могли приводить к серьезным последствиям для здоровья матери, плода и новорожденного. Широко используются препараты с недоказанной клинической эффективностью и безопасностью при беременности (актовегин, метионин, рибоксин, хофитол, эссенциале). При беременности лекарства должны назначаться только тогда, когда ожидаемая польза для матери превышает риск для плода. Для повышения безопасности фармакотерапии беременных необходимо проводить образовательную работу с беременными женщинами, контролировать прием всех ЛС во время беременности, необходимо внедрение в практику информационных материалов, справочников по вопросам безопасного применения препаратов во время беременности.
Рецензенты:
Цаллагова Л.В., д.м.н., профессор, зав. кафедрой акушерства и гинекологии № 1, ГБОУ ВПО «Северо-Осетинская государственная медицинская академия» Минздрава России, г. Владикавказ;
Касохов Т.Б., д.м.н., профессор, зав. кафедрой детских болезней № 3, ГБОУ ВПО «Северо-Осетинская государственная медицинская академия» Минздрава России, г. Владикавказ.



