Родовые повреждения головы, несмотря на то, что они сопровождают человечество на протяжении всей его истории, по-прежнему относятся к одной из главных причин детской смертности и инвалидности. Наиболее частым маркером повреждения головки ребенка в родах является кефалогематома [5].
Кефалогематома (поднадкостничная гематома, ПНГ) – скопление крови в пространстве, сформированном кровью между костью и отслоенной от нее надкостницей. По различным данным, встречается у 0,2–3 % новорожденных. Своеобразие проблемы родовой травмы головы обусловливают анатомо-физиологические особенности новорожденного. К моменту родов голова плода является наибольшей по окружности частью его тела. Например, у доношенного новорожденного она составляет 33–37,5 см, что на 1–2 см больше окружности грудной клетки. Именно голова плода чаще всего формирует родовой канал. Поэтому даже во время физиологических родов она подвергается максимальному механическому воздействию со стороны естественных сил изгнания и сопротивления родового канала [3]. Основным механизмом образования кефалогематомы у новорожденного является смещение кожи и надкостницы головы во время продвижения плода по родовым путям и его обратного хода между схватками. В период «изгнания» плода голова совершает не только движения вперед и назад, но и вращательное движение, что является наиболее травматичным. Источником кровотечения являются сосуды поднадкостничного пространства, реже внутрикостные сосуды в области переломов костей черепа, которые встречаются у 10–25 % детей с ПНГ.
К основным факторам патогенеза образования кефалогематом относятся:
– Механический фактор: он обозначен преобладанием сцепления надкостницы с тканями родового канала над связями периоста и кости головы плода. Механическое повреждающее действие на плод оказывают чрезмерная сила маточных сокращений, затяжные роды, поступательное и вращательное движения головки плода во время прохождения ее по родовым путям.
– Гидравлический фактор: включает в себя раннее отхождение околоплодных вод, являющихся амортизатором, защищающим голову плода.
– Разница атмосферного и внутриматочного давлений оказывает присасывающее действие на кровь и тканевую жидкость, что усугубляется при операции кесарева сечения, вакуумной экстракции, стремительных родах.
– Анатомический фактор: включает в себя застой крови в результате патологии пуповины (короткая пуповина, перегиб или натяжение пуповины, обвитие шейки плода) [1].
Внешне ПНГ проявляются в виде локальной выпуклости чаще в теменной области с четкими границами по краю кости. Сначала ПНГ плотная, в дальнейшем определяется флюктуация и пальпируется валик по периферии ПНГ, что часто создает ложное впечатление о наличии вдавленного перелома в этой зоне. По данным авторов, около 80 % ПНГ значительно уменьшаются в первую неделю жизни ребенка и рассасываются обычно в течение 2–3 недель [2]. Если же этого не происходит, кефалогематома начинает оссифицироваться. Обычно через 4 недели после рождения кефалогематома, которая или совершенно не уменьшилась в размерах, или уменьшилась незначительно, начинает по периферии покрываться костной плотности капсулой и в конце концов полностью инкапсулируется.
Наиболее благоприятный вариант, когда образуется гиперостоз на месте окостеневшей кефалогематомы. С внутренней поверхности надкостницы остеобласты образуют сначала остеоидную капсулу. Затем начинается прорастание соединительной ткани в полость кефалогематомы и где есть еще жидкая кровь или фибриновые сгустки, с постепенной рубцовой организацией кефалогематомы и в отдельных случаях – окостенением.
В ряде случаев параллельно процессу инкапсуляции идет резорбция подлежащей кости с образованием в ней сквозных дырчатых дефектов. В некоторых случаях, где-то в возрасте около года, эта капсула постепенно рассасывается и остается сквозной дефект в черепе.
По данным различных авторов, оссификация кефалогематом колеблется в диапазоне от 7,3 до 50 %. При этом в 48,3 % наблюдений под оссифицированной гематомой выявляются дефекты кости до твердой оболочки мозга [4].
Спорным остается вопрос о тактике лечения ПНГ. По мнению ряда авторов, в подавляющем большинстве случаев кефалогематомы требуют лишь консервативного лечения. Хирургическое лечение – пункционное удаление – оправдано только у тех новорожденных, у которых гематомы сопровождаются грубым косметическим дефектом (распространение на лицевую часть головы и/или очень большие ее размеры – «обезображивающие» кефалогематомы, без тенденции к уменьшению ее размеров к 10 дню жизни. Ряд авторов призывает к более активному хирургическому лечению кефалогематом в остром периоде, причем пункцию целесообразно выполнять после первой недели жизни, когда проходит «физиологическая» подверженность кровотечениям.
Несмотря на большую распространенность кефалогематом, отсутствует единое представление и единая схема в определении показаний к хирургическому (пункционному) лечению.
Иллюстрацией одного из вариантов клинического течения кефалогематом может служить следующее наблюдение.
Девочка К.Е., 28 дней, находилась на стационарном лечении в отделении нейрохирургии БУЗОО ГДКБ № 3 г. Омска с диагнозом: кефалогематома правой теменной области. При обращении родители высказывали жалобы на наличие у ребенка большой припухлости на голове справа. Из анамнеза известно, что ребенок от первой беременности, протекавшей на фоне анемии беременной. Роды естественные, в сроке 40 недель, закричала сразу. Околоплодные воды светлые. Масса при рождении – 3350 г, рост – 51 см. К груди приложена в родзале, сосала активно. При рождении констатирована кефалогематома, которая со слов матери в течение первых трех дней увеличивалась. Из роддома выписана на 5 сутки. Участковый педиатр рекомендовала выжидательную тактику.
В возрасте 21 дня родители обратили внимание, что кефалогематома стала плотноватой, размеры ее с момента родов не уменьшились. Ребенок был направлен на консультацию к нейрохирургу. При осмотре: в соматическом и неврологическом статусе патологических проявлений не выявлено. В правой теменной области визуализируется обширная кефалогематома, размерами 10×12×4 см, поверхность которой пальпаторно плотная с ощущением эластической упругой мембраны по типу «пергаментного треска», выраженным валиком оссификации по периферии. Окружность головы 37 см.
Перед пункционным лечением проведен обязательный диагностический минимум: общий анализ крови, общий анализ мочи – в пределах возрастной нормы. Нейросонография – на момент исследования срединные структуры мозга не смещены, ликворная система не расширена, УЗ-данных в пользу внутричерепной гематомы не получено. В правой теменной области визуализируется кефалогематома максимальной толщиной 20 мм, эхоструктура ее жидкостная, неоднородная. В прилежащей костной структуре кортикальный слой неровный. Рентгенография черепа в двух проекциях – справа в теменной области мягкотканая тень, справа покровная кость истончена, разволокнена с неровными контурами, структура кости разряжена, неравномерная по плотности с неровным внутренним контуром. Дважды с интервалом в один день, под местной анестезией проведена пункция кефалогематомы, удалено соответственно 15 и 8 мл жидкой лизированной крови. Процедуры ребенок перенес удовлетворительно. После серии пункций напряжение и размеры кефалогематомы значительно уменьшились, поверхность приобрела волнистый, кратерообразный вид. Через 2 недели при контрольном осмотре констатировано некоторое сглаживание бугристой поверхности кефалогематомы. В соматическом и неврологическом статусе патологических изменений не обнаружено. Проведена нейросонография – вещество головного мозга без структурных изменений, в теменной области справа в мягких тканях визуализируется жидкостное образование 40×6 мм, в прилежащей костной структуре кортикальный слой неровный, прерывистый от 4 до 11 мм (остеомаляция?). Проведена мультиспиральная компьютерная томография – в правой теменной кости определяется локальное истончение кости с неправильной формы дефектом, поперечным размером 16 мм и продольным размером 40 мм. Над этой зоной в мягких тканях волосистой части головы определяется уплотнение, примыкающее к кости, расположенное под подкожно-жировой клетчаткой, размерами до 43×21×3 мм, плотностью 78 ед. Н – кефалогематома.
Отмечено расширение субарахноидальных пространств больших полушарий головного мозга. Объем желудочков мозга не изменен. Смещения срединных структур нет.
Контрольный осмотр ребенка в возрасте 2 месяцев. Активно жалоб мать не предъявляет. В соматическом статусе без особенностей. В неврологическом статусе: взгляд фиксирует, за игрушками следит, на звуковые раздражения реагирует. Зрачки равновеликие, реакция на свет живая. Активные движения в конечностях сохранены. Сухожильные и периостальные рефлексы с рук средней живости, с ног оживлены. Рефлекс Бабинского с обеих сторон. Местно: окружность головы 40 см, большой родничок 1,5×1,5 см, мягкий, пульсацию мозга передает. Кефалогематома практически не визуализируется, в правой теменной области при пальпации определятся участок вдавления кости 1,1×1,5 см. Проведена нейросонография – структурных изменений вещества головного мозга нет, в правой теменной области в костной структуре кортикальный слой неровный, прерывистый от 3 до 7 мм, остеомаляция.
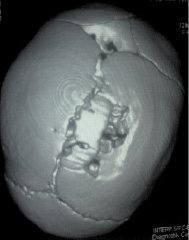
Рис. 1. МСКТ в режиме 3D костной реконструкции. Просматривается дефект в правой теменной кости
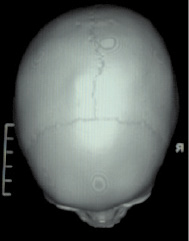
Рис. 2. МСКТ в режиме 3D костной реконструкции (контроль через год). Дефект в правой теменной кости не просматривается, костной деструкции нет
В течение года проводилось динамическое наблюдение за ребенком, проводилась нейросонография. В неврологическом статусе изменений выявлено не было. Через один год проведена контрольная МСКТ – кости свода и основания черепа не изменены, дефекта правой теменной кости не определяется. Срединные структуры не смещены. Локальное расширение субарахноидального пространства конвекситально справа до 2–3 мм, боковые желудочки симметричные, не расширены. Третий, четвертый желудочки не изменены. Зон патологической плотности в веществе головного мозга и его оболочках не найдено.
Таким образом, костный дефект после кефалогематомы оссифицировался самостоятельно, не требуя пластического закрытия.
Противоречивость точек зрения на выбор методик лечения кефалогематом во многом объясняется отсутствием общепринятой универсальной классификации этого заболевания и, естественно, сопряженных с ней алгоритмов лечебных действий. Неудаленная кефалогематома больших размеров влияет не только на местном уровне, рассасывая подлежащую черепную кость, но воздействует и на общее состояние новорожденного. Помимо локальных костных изменений поднадкостничная гематома может осложнять течение раннего перинатального периода и приводить к отдаленным последствиям. К наиболее частым осложнениям относят развитие желтухи у новорожденных в раннем неонатальном периоде, формирование анемизации, вследствие скопления значительного объема крови в кефалогематоме. Описаны различные формы гнойно-септической инфекции, развившиеся из-за инфицирования кефалогематомы. Ряд авторов считают, что кефалогематома может быть одним из косвенных признаков родовой травмы центральной нервной системы. Ее наличие сопряжено с нарушением гемодинамики не только в покровах черепа, но и в головном мозге новорожденного, что не может не отразиться на его состоянии. Достаточно часто кефалогематома сочетается с другими родовыми повреждениями: внутричерепные кровоизлияния, переломы черепа, переломы ключицы, повреждения шейного отдела позвоночника [6].
В настоящее время становится все более очевидным, что оставлять кефалогематому нельзя – она должна быть эвакуирована с наложением давящей повязки. Современные методы диагностики доказывают оправданность активной хирургической тактики в отношении детей с кефалогематомами. Пункционная аспирация содержимого кефалогематомы имеет лечебную и в большей степени профилактическую направленность, так как предсказать естественную эволюцию кефалогематомы у каждого больного довольно трудно.
Рецензенты:Бочарников Е.С., д.м.н., профессор кафедры детской хирургии, ГБОУ ВПО ОмГМА, г. Омск;
Чернышев А.К., д.м.н., профессор кафедры детской хирургии, ГБОУ ВПО ОмГМА, г. Омск.
Работа поступила в редакцию 12.02.2015.



