Дезоморфин является одним из суррогатов наркотиков кустарного производства, получившим широкое распространение в последнее время. Для его приготовления используются препараты, содержащие кодеин, фосфор, бензин, серную кислоту, йод, бытовые растворители с большим количеством примесей тяжелых металлов. Поэтому дезоморфин представляет собой особенно «грязный» наркотик, оказывающий разностороннее токсическое действие на организм человека. Наркозависимые пациенты умирают через 2–4 года от начала парентерального применения этого препарата [1, 2]. Гнойно-некротические процессы в костях лицевого скелета от действия дезоморфина являются сложными для лечения и опасными для жизни [5]. Однако патогенез, клинико-рентгенологические проявления начальных стадий заболевания и особенно характер патогистологических нарушений в костной ткани челюстей в литературе освещены мало [3]. Поэтому ранняя диагностика заболевания затруднена, а неудовлетворительные результаты лечения определяют поиск четких критериев выбора сроков и тактики оперативного лечения пациентов. В частности, ряд хирургов рекомендуют выполнение ранней резекции челюстей в пределах здоровых тканей [6], другие – применяют секвестрэктомию после демаркации участков некроза [4], некоторые – сдержанно относятся к оперативным вмешательствам, так как они могут приводить к генерализации инфекции. Вместе с тем возможность хирургического вмешательства, его тактика, сроки выполнения и исходы во многом определяют характер и выраженность репаративных процессов в окружности очага некроза челюсти, но они недостаточно изучены.
Целью исследования явилось совершенствование ранней диагностики и тактики лечения пациентов с поражением челюстей, вызванных приемом дезоморфина.
Задачами работы послужили уточнение ранних клинических и рентгенологических проявлений дезоморфинового поражения челюстей и их динамики в процессе развития заболевания, выяснение особенностей патогистологических изменений в окружности пораженной костной ткани и прилежащих участках слизистой оболочки полости рта.
Материалы и методы исследования
Проведено обследование и лечение 52 больных, поступивших в отделения челюстно-лицевой хирургии Оренбургской городской клинической больницы скорой помощи № 1 и Оренбургской областной клинической больницы № 2 за 2009–2012 годы. Возраст пациентов изменялся от 21 до 43 лет, составив в среднем 31 год. Среди них было 5 женщин и 47 мужчин. Поражение нижней челюсти выявлено у 42 (81 %) человек, верхней – у 7 (13 %), верхней и нижней челюстей – у 3 (6 %) больных. ВИЧ выявлен у 17 % пациентов, 23 % перенесли гепатиты В и С. Сроки от начала заболевания до обращения за медицинской помощью составили от 1 до 3 месяцев. Околочелюстные флегмоны осложнили костные поражения у 6 человек и обусловили их экстренную госпитализацию, остальные пациенты поступали в стационар в плановом порядке. Радикальные операции, заключающиеся в удалении некротизированных участков костной ткани и патологических грануляций, выполнены 24 больным, по объему они соответствовали резекциям челюстей. Оперативные вмешательства выполнялись при отказе пациента от приема дезоморфина в течение предыдущего месяца, появлении на рентгенограммах признаков демаркации очага костного некроза, после интенсивной предоперационной подготовки. Сроки от начала заболевания до выполнения операций колебались от 6 до 12 месяцев. Послеоперационные раны в полости рта закрывались мобилизованными и перемещенными лоскутами слизистой оболочки, при нарушении непрерывности нижней челюсти её фрагменты соединялись титановыми пластинами. Первичное заживление ран отмечено у 7 человек, которым удалены хорошо отграниченные секвестры. Фрагменты десны, грануляции, костные секвестры, взятые во время операций у 15 пациентов, подвергнуты гистологическому исследованию. Декальцинация кости проводилась в растворе трилона В. Микротомные срезы окрашивались гематоксилином Майера и эозином, исследовались на световом микроскопе.
Результаты исследования и их обсуждение
Заболевание в своем начале проявлялось в двух вариантах. У 5 пациентов поражение зубо-челюстной системы характеризовалось постепенным началом и проявлялось отечностью десен без выраженного болевого синдрома и гипертермии. Прогрессирование процесса приводило к подвижности, а затем появлению свищей в проекции верхушек практически интактных зубов (рис. 1). В этот период на рентгенограммах челюстей обнаруживался остеопороз, небольшие зоны деструкции костной ткани без четких контуров, разрушение периодонта в очаге поражения. В последующем прогрессировал некроз десны, обнажалась поверхность нежизнеспособной кости. Второй вариант начала заболевания проявлялся обострением хронического периодонтита зуба с кариозной полостью, быстрым развитием гнойного периостита. Раны после удаления зуба и периостотомий не заживали, в них возникали некротические процессы, что сопровождалось обнажением костной поверхности челюсти. Хронический остеомиелит в обоих вариантах сопровождался диффузной отечностью и инфильтрацией тканей по окружности челюстей, гиперемий кожи и формированием кожных свищей с выбухающими грануляциями и скудным гнойным отделяемым.
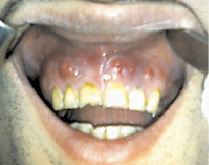
Рис. 1. Больной 27 лет. Дезоморфиновый остеонекроз верхней челюсти, начальная стадия заболевания: формирование свищей в проекции корней фронтальной группы интактных зубов
На рентгенограммах оперированных больных участок некротизированной кости был представлен неоднородной тенью с участками уплотнения и просветления, зона демаркации у 8 пациентов была хорошо выраженной, у 16 – менее четкой. Обращала на себя внимание обширность патологических изменений костной ткани даже на верхней челюсти, что не характерно для одонтогенного остеомиелита. У 3 больных возникли патологические переломы нижней челюсти.
Изменения крови у обследованных пациентов проявлялись ускорением СОЭ до 50 мм/ч, тенденцией к снижению содержания лимфоцитов, общее количество лейкоцитов было нормальным.
Патогистологические нарушения десны по окружности очага поражения выражались в некробиотических процессах в эпителии с образованием эрозий и язв. В нем, по мере удаления от края участка некроза десны, возникали дистрофические изменения в форме паракератоза, баллонирующей дистрофии, на отдельных участках отмечалась гиперплазия. В собственной пластинке слизистой оболочки обнаруживались резкое расширение сосудов, отек, выраженная круглоклеточная инфильтрация.
В грануляциях, окружающих мертвый участок кости, выделялись три зоны. Зона примыкания к некротизированной кости содержала большое количество мелких секвестров, небольшие зоны скоплений лимфоцитов с пикнозом ядер, большие участки внесосудисто расположенных эритроцитов (рис. 2).
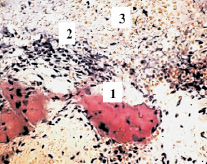
Рис. 2. Зона примыкания к некротизированной кости: мелкие секвестры (1), небольшие зоны скоплений клеток с пикнозом ядер (2), участки кровоизлияния (3). Ок. 8, об. 20
Зона клеточной инфильтрации (рис. 3) характеризовалась наличием большого количества лимфоцитов, новообразованием венул и артериол с плохо структурированными стенками, обширными площадями свободного расположения эритроцитов, что свидетельствовало об активном процессе кровоизлияния.
В зоне новообразования волокнистых структур (рис. 4) появлялись фибробласты, они приобретали упорядоченное расположение, образовывались тонкие фибриллярные структуры, которые формировали слабо выраженную секвестральную капсулу. Однако у больных, у которых на рентгенограммах определялась четкая демаркация секвестров, некротизированные костные фрагменты были изолированы уже плотной волокнистой соединительной тканью, но и в ней сохранялись мелкие секвестры (рис. 5).
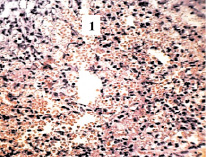
Рис. 3. Зона клеточной инфильтрации: свободно расположенные эритроциты (1), мононуклеарные клетки (2). Ок. 8, об. 20
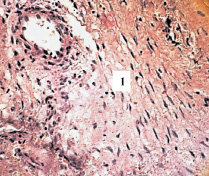
Рис. 4. Зона образования фибриллярных структур, упорядоченное расположение фибробластов (1). Ок. 8, об. 20
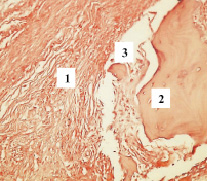
Рис. 5. Соединительнотканная капсула (1), крупный секвестр (2), мелкие секвестры (3). Ок. 8, об. 20
Исследование показало, что основой поражения зубочелюстной системы от действия дезоморфина является первичный некроз костной ткани челюстей с последующим развитием инфекционного воспалительного процесса. По аналогии с описанными в литературе фосфорными и бисфосфатными некрозами челюстей можно полагать, что и при употреблении дезоморфина главным токсическим агентом является фосфор. Обнаружение обширных зон кровоизлияний в очаге поражения свидетельствует о действии этого агента на сосудистую стенку. Нарушение кровообращения может быть дополнительным патогенетическим фактором заболевания, поэтому мероприятия по коррекции нарушений микроциркуляции должны входить в комплексное лечение больных. Дезоморфиновые некрозы отличает длительное течение с угнетением репаративных процессов в зоне воспаления. Однако консервативной терапией при условии отказа от приема наркотика можно добиться демаркации секвестров соединительнотканной капсулой через 6–8 месяцев от начала заболевания. В эти сроки показана секвестрэктомия, которая значительно улучшает состояние больных. Оперативное вмешательство должно предусматривать широкое иссечение слизистой оболочки с некробиотическими нарушениями по окружности её дефекта и тщательное удаление грануляций из костной полости, поскольку в них длительное время сохраняются мелкие секвестры. При выполнении этих условий и закрытии раны приемами первичной пластики в ряде случаев послеоперационные раны заживают первичным натяжением.
Выводы
1. Поражение челюстей вследствие употребления дезоморфина – новый вид патологии, отличающийся от одонтогенного остеомиелита челюстей как патогенезом, так и рядом клинических проявлений, большим объемом поражения костей.
2. Формирование соединительнотканной капсулы и демаркация некротизированных участков кости замедленны и происходят после 6–8 месяцев от начала заболевания.
3. Радикальная секвестрэктомия, выполненная с учетом сроков формирования секвестров и включающая тщательное удаление грануляций, создает наиболее оптимальные условия для заживления послеоперационных ран.
Рецензенты:
Матчин А.А., д.м.н., профессор, заведующий кафедрой стоматологии и челюстно-лицевой хирургии, ГБОУ ВПО «Оренбургский государственный медицинский университет» Минздрава России, г. Оренбург;
Полякова В.С., д.м.н., профессор, заведующая кафедрой патологической анатомии, ГБОУ ВПО «Оренбургский государственный медицинский университет» Минздрава России, г. Оренбург.
Библиографическая ссылка
Лебедянцев В.В., Шевлюк Н.Н., Кочкина Н.Н., Лебедянцева Т.В. КЛИНИКО-МОРФОЛОГИЧЕСКИЕ ПАРАЛЛЕЛИ ПРИ ПОРАЖЕНИИ ЧЕЛЮСТЕЙ ВСЛЕДСТВИЕ ПРИЕМА ДЕЗОМОРФИНА // Фундаментальные исследования. – 2015. – № 1-8. – С. 1611-1614;URL: https://fundamental-research.ru/ru/article/view?id=38258 (дата обращения: 16.04.2024).



